#acessibilidade: fundo branco com modelo (boneco) de ser humano em pé com perna flexionada e joelho marcado, indicando dor no local.
Texto escrito pela colaboradora Larissa Prando Vicente
com revisão de Cassiano Minoru Aono
Os medicamentos são substâncias químicas testadas e sintetizadas em laboratório que atuam de maneiras diferentes e que foram criadas para resolver problemas no funcionamento do nosso corpo, prevenir e curar doenças ou aliviar seus sintomas. Mas como essas substâncias químicas sabem o que fazer quando entram no nosso organismo sem ninguém explicar nada à elas?
Quando falamos de medicamentos de uso tópico, como pomadas e colírios, por exemplo, eles se tornam visualmente mais fáceis para entendermos como agem e o porquê aquele local melhora. Mas e quando são sistêmicos? Como aquelas gotinhas de simeticona, o famoso Luftal, sabe que minha barriga está doendo? A dipirona sabe que é a minha cabeça e o Dorflex que é a minha panturrilha direita e não a esquerda ou então o joelho?
A ciência que estuda o comportamento de fármacos e seus efeitos é a chamada farmacologia, dentro desse ramo há a farmacocinética que, basicamente, serve para nos mostrar o que o organismo faz com o fármaco enquanto que a farmacodinâmica estuda o que o fármaco faz nesse organismo.
Assim que administrado um comprimido via oral, por exemplo, esse medicamento fará o caminho que conhecemos: boca, estômago e intestino. Mas após isso, o que acontece? Como sabemos que a droga chega onde deve chegar?
Os medicamentos têm suas características físico-químicas, muitos são ácidos fracos ou bases fracas. Calma, calma! Você não precisa se lembrar das aulas de química do ensino médio para entender este texto, pode ficar tranquila. Esse não será o foco deste texto, não falaremos sobre a constante de Henderson-Hasselbach ou a diferença na passagem entre tecidos com essa diferença de pH, mas saiba que se você tiver um tempinho e curiosidade esses conceitos são super interessantes e importantes!
Vamos focar no entendimento da farmacocinética e, para isso, precisamos primeiramente saber o que acontece com o fármaco administrado. A atuação dele é dividida em 4 etapas: absorção, distribuição, metabolização e eliminação. Abaixo está esquematizado essas fases:
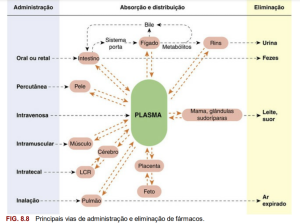
Explicando melhor cada um dos 4 itens:
1. Absorção: é definida como a passagem de um fármaco de seu local de administração para o plasma (porção líquida do sangue constituída de água, sais minerais e proteínas), a partir da passagem pelo estômago e duodeno. Uma informação interessante é que desde a luz (em anatomia e citologia, chamamos de “luz” a cavidade de um sistema tubular no nosso corpo, como a luz dos vasos sanguíneos, por exemplo) do intestino delgado, o fármaco precisa, além de atravessar membranas como a mucosa intestinal, também vencer as enzimas que podem inativá-lo na parede intestinal e no fígado. Isso é chamado de metabolismo ou eliminação “pré-sistêmica” ou “de primeira passagem”.
Há três tipos de transportes para que os fármacos sejam atravessados pela membrana, como mencionado acima. Sendo eles o transporte passivo, o ativo e a endocitose. As membranas celulares são compostas por uma bicamada fosfolipídica, logo, para um fármaco ser melhor absorvido, ele precisa ser lipossolúvel, ou seja, ser dissolvido por gorduras/lipídeos (semelhante dissolve semelhante, lembram?). Mas, nesse caso, os fármacos mais apolares não serão dissolvidos, e sim, vão interagir com os lipídeos da membrana por difusão simples e atravessarão dessa maneira. Uma outra curiosidade é que drogas que possuem atividade no Sistema Nervoso Central (SNC), precisam passar pela barreira hematoencefálica, logo, precisam ser muito lipossolúveis.
Após passar pelo trato gastrointestinal, através da veia porta, esse medicamento chega ao fígado, que fará o metabolismo de primeira passagem (irá inativar/ “destruir” uma fração). Logo, o fármaco nunca será 100% absorvido, a fração/porcentagem efetiva que chega até a circulação sistêmica, é chamada de biodisponibilidade. Caso o medicamento seja intravenoso, essa etapa de absorção não ocorre, uma vez que ele já foi administrado direto na circulação sanguínea. A fração que não foi metabolizada, sairá do fígado e, ligadas com proteínas plasmáticas (mais comum a albumina), serão distribuídas.
2. Distribuição: transporte do fármaco pelo sangue e linfa. Em concentrações terapêuticas no plasma, muitos fármacos encontram-se principalmente na forma ligada. A porção livre do fármaco é que constitui a forma farmacologicamente ativa, a que vai resolver as coisas para valer. Para a distribuição ocorrer, há os seguintes alvos proteicos (locais onde esse fármaco se liga, podendo ou não gerar uma resposta celular):
i) receptores;
ii) canais iônicos (portões presentes nas membranas celulares);
iii) enzimas;
iv) transportadores (moléculas carregadoras).
É importante frisar que todos esses alvos já existem em nosso corpo e trabalham de forma fisiológica. Por exemplo, os receptores moleculares são alvos de mediadores fisiológicos solúveis (ou seja, hormônios, neurotransmissores ou mediadores inflamatórios). Sua função é reconhecer os sinais químicos desses endógenos e responder a eles, desencadeando uma resposta tecidual.
Para exemplificarmos melhor: você está sozinha em casa e, de madrugada, escuta algo caindo em um cômodo próximo. Seu Sistema Nervoso Simpático é ativado e o hormônio adrenalina é liberado. Pela circulação sanguínea, ele chegará aos órgãos e ligará com seus receptores específicos, ativando, em cada órgão, uma resposta: aumento da atividade cerebral e do estado de alerta, dilatação das pupilas, acomodação do cristalino para visão à distância, aumento da frequência respiratória e cardíaca, vasodilatação nos músculos das pernas, vasoconstrição nas vísceras, redução da secreção salivar, gástrica e intestinal. A famosa reação da “Fuga” ou “Luta”.
Para que essa interação com os alvos aconteça, o fármaco precisa então agir de modo seletivo sobre células e tecidos específicos, ou seja, precisa exibir alto grau de especificidade pelo ponto de ligação (como o exemplo da adrenalina, ele precisa de locais específicos de ligação). Outro ponto a ser enfatizado é que nenhum fármaco age com especificidade total, a tendência dele se ligar aos receptores é dada por sua afinidade.
Ainda sobre as características dos medicamentos, existem os chamados “agonistas” e “antagonistas”. Uma diferença importante entre agonistas é que eles “ativam” os receptores (ou seja, desencadeiam e medeiam respostas celulares), e os antagonistas, se ligam nesse mesmo ponto mas sem causar ativação, agem bloqueando o efeito dos agonistas sobre aquele receptor. Voltando novamente a adrenalina, ela é um hormônio natural do nosso corpo, mas em caso de choque, por exemplo, ela é utilizada em hospitais devido a sua atividade de induzir vasoconstrição periférica, o que aumenta a pressão arterial sistólica e diastólica, além de diminuir, por ação reflexa, a frequência cardíaca, logo, ela é um exemplo de agonista adrenérgico. Já a escopolamina, o Buscopan, se liga a um receptor e bloqueia o sítio de ligação da Acetilcolina, um neurotransmissor, não permitindo sua ação. A acetilcolina tem um efeito “reverso” da adrenalina, no dia a dia, ambas estão em equilíbrio no nosso corpinho, então ao tomar o Buscopan e ele inibi-la, ocorre por consequência, a dilatação da pupila, coração acelerado, retenção urinária.
Após ser distribuído e ter chegado em seu local de ação, o fármaco será metabolizado para poder ser excretado.
3. Metabolização: o fármaco volta para o fígado para sofrer reações químicas para poder ser eliminado. Essas reações dão ao fármaco a característica hidrossolúvel/polar, uma vez que a principal forma de excreção é pela urina.
Essa etapa ocorre predominantemente no fígado, especialmente pelo sistema do citocromo P450 (CYP). O metabolismo dos fármacos envolve dois tipos de reação, fase 1 e fase 2, que ocorrem de modo sequencial. As reações de fase 1 servem para oxidação, redução ou hidrólise e as de fase 2 incluem conjugação que normalmente resulta em produtos inativos. Drogas que inibem as enzimas CYP450, reduzem o metabolismo e, consequentemente, aumentam a ação de outros fármacos que deveriam estar sendo inativados por essas enzimas, causando interações medicamentosas.
4. Eliminação: principalmente pela urina, mas uma pequena parte pode ser eliminada por suor e pelo leite.
Com essa breve explicação, a etapa de distribuição responde nossa grande questão: o fármaco não “sabe” o local em que ele precisa ir, ele simplesmente é distribuído pelos tecidos e, por isso, temos os famosos efeitos colaterais. Como por exemplo, os anti-inflamatórios não esteroidais (AINES) – aspirina, ibuprofeno, diclofenaco, entre outros – agem inibindo a enzima ciclooxigenase (COX), que estão presentes na cascata de inflamação (em quantidades exacerbadas), servindo para gerar subprodutos que serão mediadores inflamatórios e importantes na percepção de dor. No entanto, essas enzimas no estômago, em quantidades “normais”, possuem papel fisiológico já que seus produtos são responsáveis pela proteção do epitélio gástrico. Então, ao tomar um medicamento que inibe a COX, uma vez que o corte do seu pé está inflamado, a COX que está protegendo a mucosa do seu estômago, também será inibida, logo, um dos seus efeitos colaterais é dor de estômago. Por isso também, a extrema importância da não auto-medicação!
Fontes:
Fonte da imagem destacada: PxHere
RANG, H.P.; DALE, M.M.; RITTER, J.M. Farmacologia. 8ª edição. Rio de Janeiro: Elsevier, 2016.
Conselho Federal de Farmácia – Brasil – Noradrenalina e adrenalina